”癌など切ってしまうに限る??”
いや、摘出するに限らない..かもしれない
前立腺がんの疑いが指摘された時、もし小さな癌なら「取ってしまえばいい」、それですべて済むと思っていました。本当にそうだろうか、調べてみるとそう単純な話でもないことがわかった。
がんと知らされたあと、担当医からは矢継ぎ早に多くの治療法についての説明を受けた。一般的な選択肢としては、手術以外にも放射線療法があるが、その治療成績は同程度ということだった。しかし私の場合は高悪性度なので放射線療法は適していないと言われた。では、次回までに考えておいてください・・で診察が終了。先生は何か忙しそうだった。
次の診察時でも「摘出するかどうか」に迷いがあったため、担当医には、しばらく考えさせてほしいと伝えて、およそ2ヶ月以上も回答を保留しました。・・医師からは、そろそろ決めないと癌が進行してしまうかもしれませんよ、、と言われながらも。
前立腺癌の全摘手術について
#listen
”癌を取りきれさえすれば再発はしない”
高リスクであっても、前立腺癌の手術療法によって根治(完治)は可能です。癌を取りきれさえすれば再発はしない、この点が手術の最大の魅力だと説明されました。なるほど、確かに”取りきれさえすれば再発はしない”は事実でしょう。
しかしながら・・癌を体から取り去ってしまうと聞けば誰もが完治を期待します。癌が小さく限局していれば期待通りになるかもしれません。しかし、この言葉を良く聞くと『癌を取りきれさえすれば』という仮定での話ということにお気づきでしょうか。もし”取りきれなかった”ならば再発する、と同義です。
”癌が取り切れるかどうか”、それが問題↓
実は ”癌が取り切れるかどうか”の予測は困難
前立腺に癌があって、それを前立腺まるごと取り除くのだから確実だ、と当時の私もそう考えました。他の癌(例えば胃がん)のように、腫瘍よりもずっと大きな範囲を切除する、それが可能ならそうかもしれません。しかし、前立腺の摘出は、切除マージンの安全域がもっとも小さい癌外科手術のひとつとされる。
切除マージンの安全域
局所前立腺癌に対する治療として最も根治性が高いのは外科的切除術である。しかしながら、前立腺全摘除術は、切除マージンの安全域がもっとも小さい癌外科手術のひとつといえる。前立腺尖部には外尿道括約筋が入り込んでいる。尖部腹側には境界なく陰茎背静脈叢が接している。前立腺近位部では輪状膀胱筋が接している。勃起神経は前立腺被膜の一層外側の層を走行しており、その距離は1mmもない。
hokkaido-cc.hosp.go.jp│前立腺癌病学前立腺癌病学 - 外科治療の進歩 原林 透
なぜなら、前立腺は膀胱の下に密着しており、その前後には尿道括約筋があります。さらに直腸が接するように存在するため、それらを傷つけないように前立腺のみを取り出すほかありません。勃起神経温存の場合にはさらに前立腺を包むように存在する神経束を残しながら切除する必要があります。
癌が前立腺表面からわずかに外に広がっている(被膜外浸潤)、あるいは尿道括約筋付近にも癌があった場合でも、現在の技術では、事前のMRIやCTなどの画像検査で、癌の分布や浸潤をはっきりと捉えられるわけではないため、癌を取り残してしまう可能性が高くなる。もともと難しい手術なのです。
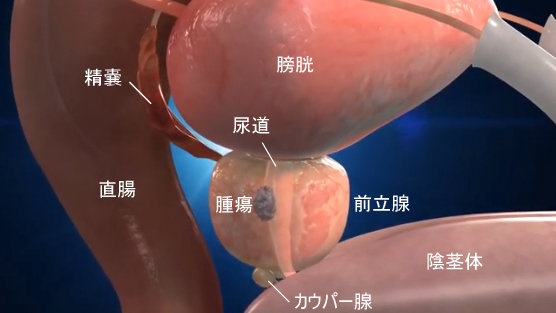
手術ではどこを摘出するのか
前立腺は膀胱に密着していて、その中心に尿道が通っています。摘出手術はその尿道ごと前立腺を切除し膀胱側と陰茎に繋がる尿道を吻合します。前立腺に繋がっている精嚢、前立腺に近いリンパ節も切除します。
画像:cyberknife ACCURAY テキスト追加
このため前立腺がんでは「術前に手術によって取りきれるかどうかの確証は得られない」、つまり、やってみないとわからないという不確定要素があることになります。
事実、私は担当医に、これまでの検査結果から私が手術をした場合、取り切れる可能性はどの程度ですかと尋ねたところ、
「予測はできない」と言われました。
微小な癌は画像検査でも捉えられませんから、結局見えないものを切除しなくてはいけないわけで、それに確実性を望むのが無理というものなのでしょう。
それでも「癌は手術で取ってしまうに限る」と考える方は多いようで、現在、前立腺癌治療で最も多く行われている治療は「手術療法」です。
体の中から癌そのものを取り除いたほうが「すっきりする」という精神面でのプラスもあるでしょう。しかし、それがある種の「賭け」であることを胸の奥にしまっておく必要がありそうです。
摘出した組織の病理診断で正確な悪性度や進行度がわかるが・・
「癌は小さく限局している」とされていても、
前立腺がんは多発性とされますから、生検ではわからなかった場所に腫瘍が存在する可能性もありますが、摘出によって、正確な癌の広がりがわかり、摘出した組織の病理診断で悪性度(グリソンスコア)も再評価されます。また、リンパ節郭清後の病理診断でリンパ節への転移があったかどうかなど、組織の正確な診断ができることは事実です。
しかしこれらの「正確な悪性度や進行度」がわかるのは、手術が終わったあとでのことであり、その診断を初回治療に活かすことができない。 活かせるとすれば再発した場合に、手術の内容を検証し、救済治療が有効かどうかの検討材料になることくらいでしょうか。
また、手術前のMRIによる画像診断で、癌が画像で捉えられるとは限りません、また癌が画像でわかる場合でも、確かな大きさや僅かな皮膜外浸潤まではわかりませんから「事前の診断では限局がん」と言われても、術後に病期が見直されたり、浸潤があったと知らされる可能性も少なくないのです。その場合は「癌の病巣をすべて取った」というのが幻想になるかもしれません。再発への恐れから「神経を温存せず摘出」した場合でも同様です。
取り切れるという確実性はありませんから、単純に”限局がんと診断されたので切れば治る”とは限らないというのが現実です。
手術を第一候補と考えている多くの方にとっては、まるで「おどし」のような文に思えるかもしれませんが、私も手術を第一候補と考え、医師から話を聞いたり調べたりしました。しかしながら前立腺癌を、それを包む前立腺ごと切り取るのだから確実のように思えても、目に見えない髪の毛の先ほどの癌細胞が切除範囲の外側に出ていたとすれば、それを取り残してしまうこともある。目に見えないものを確実に除去できるのか…それは誰にもわからない、ということなのだと思います。
但し、これらは主に高リスクあるいは高悪性度の腫瘍に対して言えることで、中間リスクで、癌が小さいとされているなら「癌の病巣を取りきれる可能性も低くない」のかもしれません。
断端陽性率 癌の病巣が取りきれなかった可能性
術後、病理の組織診断によって、断端陰性なら良好、断端陽性とされた場合は「取り残しの可能性がある」ということになり、断端陽性と診断された方の約半数に再発が見込まれると聞いています。ただし、断端陰性であっても再発が起きることもあります。
全手術患者のうちの断端陽性の患者比率を断端陽性率(%)と言い、これが低いほど良いわけですが、手術療法では「拡大前立腺全摘術」によってそのリスクを下げることができます。しかしそれには限界があり経験豊富な医師であっても、一定の比率で再発患者を出してしまうのは、やむを得ないことなのでしょう。
しかし、特に高リスクの場合には、その「やむを得ない」に自分が該当する可能性が低くないことを考えないではいられません。中間リスクでも安心とは言えないでしょう。低リスクはどうかと言えば、最近は治療をしないで経過観察をするアクティブサーベーランスが望ましいという流れであり、”手術という選択肢は不要”でいいと思います。
”手術の場合、代表的な合併症に「尿もれ」がある”
摘出手術では前立腺を切除し、膀胱を陰茎に繋がる尿道と吻合しますが、その付近には排尿に関わる筋肉がありますから、どうしても尿漏れの問題が起きてきます。これは起こる可能性がある・・というレベルではなく、「尿もれ」は起きるが、退院時に良くなっている方から改善するまでに数ヶ月を要する方、さらに、少数ながら数ヶ月経過後も漏れがずっと止まらない方までいます。その程度は患者ごとに差があり、術者によっても差が出ます。
手術前に、尿もれが起きる可能性がある、と説明されますが、これを軽く考えてはいけない。
少数ながら漏れがずっと止まらない方の救済
ずっと「おむつ」という方もいらっしゃいます。そんな話はあまり聞かないと思いますが、これは恥ずかしいから本人が人に言わないだけ、です。その対策として、手術によって人工尿道括約筋を埋め込み、体内で尿道に巻きつけたカフ呼ばれる人工括約筋で尿漏れを防ぎ、陰嚢内に設けたスイッチを手で押すことで短時間尿道の圧迫が解除され排尿するという方法もあります。このシステムの特徴はスイッチが体外に露出していないので消毒の必要もなく安心です。もちろん裸になっても見た目にはまずわかりません。完全に失禁が抑えられないこともあること、手術後から5-10年の間に20-30%程度の方に再手術が必要になるという報告もありますが、QOLを考えれば勧められるべきものだと思います。→ 東京医科歯科大学|人工尿道括約筋
手術ならチャンスは2度!?・・と言うが
全摘出手術を受けた場合には、もし再発が起きた場合でも救済放射線治療を受けることができるが、最初に放射線治療をしてしまうと、再発した場合に同じ場所に再度放射線を照射することはできない、また組織が癒着してしまい手術は困難になるため、打つ手がない(※)。手術のメリットとして医師からそう説明されるかもしれない。
これもおおむね事実ではあるのだが・・再発と告げられた時の精神的なダメージはかなりのものである。また、再発時の救済放射線治療(サルベージ照射)は、その再発が遠隔転移でないと推定される場合にのみ行われるもので、PSA再発時のPSA上昇スピードが、1年で2倍以上というくらいの急な上昇の場合には遠隔転移が疑われ、サルベージ照射は行われず「継続的ホルモン治療」を勧められる可能性もある。
サルベージ照射を受けた場合でも、初めから放射線治療を選んだ場合に比べ低い線量(66~70gy程度)であるため、放射線治療(IMRT)と同程度の根治性が望めるわけではない、およそ半数程度の成功率、といわれている。「手術ならチャンスは2度」を鵜呑みにしてはいけない。
※ 実際には放射線外照射治療(IMRT)後の再発に対しても、救済小線源治療や摘出手術も行われています。また、小線源治療後の再発においては、小線源により高い線量が投与されていれば局所(前立腺)再発はほぼないため、再発は所属リンパ節への転移が疑われることが多く、この場合は局所を除いたリンパ節へのVMAT照射によって再度根治させる方法があります。ただし、いずれも難しい治療であるため、限られた病院でしか実施していませんから、多くの病院は”できない”と説明されます。
「手術ならチャンスは2度」は、いわば殺し文句
【患者体験談】放射線か手術か?悩んだ末の決断は?
Aさんがまず考えたのが、放射線治療でした。しかし、迷いがありました。「放射線治療をした後に、万が一、がんが再発した場合、手術はできないという説明を受けました。そのため、どういう治療をすればいいか考えてしまい、焦りがありました。」
→放射線か手術か?悩んだ末の決断は?│NHK健康チャンネル
ダヴィンチ(da Vinci)による全摘について
手術は確実にロボット支援の方向に向かっている
小切開手術(ミニマム創)は医師の高い技量を必要とするため術者の養成に時間がかかるのに対し、ロボット支援手術の術者の養成期間は短くて済むとされています。「開放手術は難しくてできないがこのロボットならできる」と言ったセンセイもいるくらいで、手術は確実にロボット支援の方向に向かっていると思われます。また最先端技術であるということも、日本人に対して訴求力があり、この方向を後押ししているように思います。
ダヴィンチのメリットは患者よりも医師側にある
しかしながら、担当医によれば「ダヴィンチのメリットは患者よりも医師側にある」という話でした。習得が容易で手術時の医師の負担も軽くなるのが医師側のメリット。患者側のメリットは、ダヴィンチ(da Vinci)は開放手術より低侵襲で機能温存に優れることですが、熟練した術者でないと良い成績は望めないばかりでなく、根治性という点で開腹手術に対して優位であるとは立証されていないことから、メリットはそう多くない、ということを言ったのでしょう。
ダヴィンチ(da Vinci)が急速に普及している
この手術は、体に差し込まれたロボット鉗子を遠隔操作で動かします。鉗子は非常に細かい動作もできるようですが、視覚に頼る手術であり、従来の手術であればメスの触覚が術者に伝わるのだが、それがないという難しさがあるため慣れが必要であると聞きます。
そのためか、非常に多くの症例をこなさないと高い根治性は得られないとする報告もあり、現状ではロボット支援手術の場合でも、従来の手術と同様に、医師の技量差、症例数によって治療成績には大きな開きがあると考えるのが自然です。
ロボット支援手術ではガスで体内に圧力をかけるため出血が少ないということもメリットとして挙げられていますが、これは逆に「精密な手術を行えなかった」としても、ひどい出血には至らないため、医師から見ると手術の難易度が下がったかのように感じられ、たとえ医師の技量が低くとも手術自体は完了できると思われます。ロボット支援手術が急速に普及している段階です、従来の手術の経験のない若い先生がダビンチを使っているというのが現状だと思います。経験の少ない医師に当たる可能性もありますから、十分にご注意ください。
ダヴィンチは未来の手術を担う技術
ロボット支援手術は前立腺癌治療において真っ先に勧められる場合が多いようで、今後ともこの流れは変わらない、あるいは加速すると思われます。
私は、現段階では根治性という点においてロボット支援手術をやや否定的に捉えています。ただし今後はロボット技術の進化とAIによる積極的支援、術者の熟練などにより、将来的には根治性においても従来の手術に比べて格段に優位であるという時が来ると思っています。
前立腺癌に対するロボット手術について
前立腺癌に対する前立腺全摘除術は、… 前立腺の剥離や膀胱と尿道の吻合が容易でないとう難点があります。さらに前立腺周囲には静脈叢が非常に発達しているため、手術操作が加わると出血しやすく、また出血が起こった場合に止血操作が難しいなどの問題もあります。
福岡大学 泌尿器科 田中正利 先生
『前立腺癌診療ガイドライン』2016 年版 概要
日本泌尿器科学会で作成された『前立腺癌診療ガイドライン』2016 年版から,ガイドラインの概要,作成者名簿,CQ・推奨一覧,アルゴリズム,本文を掲載したもの。やや難しいが、信頼できる非常に良い内容です。興味ある項目を、じっくりと読んでいただきたい。
がん診療ガイドライン│4 病期・リスク分類・ノモグラム
がん診療ガイドライン│8 前立腺全摘除術
がん診療ガイドライン│9 放射線療法(外照射)
がん診療ガイドライン│10 放射線療法(組織内照射)
がん診療ガイドライン│13 ホルモン療法
日本癌治療学会│がん診療ガイドライン
手術療法に続いて・・
・・・
放射線療法の説明です。
